
La maladie de Menière
Publié par Dr Didier Bouccara dans Santé · Jeudi 01 Sep 2011 · 28:00
Tags: Menière, OreilleInterne, Vertiges
Tags: Menière, OreilleInterne, Vertiges
La maladie de Menière
Dr Didier Bouccara ORL, Hôpital Beaujon, AP-HP, Paris
Membre de notre Comité Scientifique
La maladie de Menière est
une maladie de l’oreille interne dont la cause exacte n’est pas
identifiée et qui se traduit par des crises de vertiges associées à des
acouphènes et une perte de l’audition.
1 La maladie
Le diagnostic est fondé sur un bilan ORL qui permet d’éliminer les
autres pathologies pouvant s’accompagner des mêmes symptômes.
La fréquence des crises et leur intensité, la présence et la sévérité des acouphènes sont variables d’une personne à l’autre.
Il existe parfois des facteurs psychologiques rattachés à la survenue des symptômes (évènement de la vie personnelle, anxiété, stress…).
Le traitement de la crise a pour but de stopper les symptômes en particulier les vertiges. Quand ces derniers sont intenses un traitement intra veineux, voire une hospitalisation, sont parfois nécessaires.
La fréquence des crises et leur intensité, la présence et la sévérité des acouphènes sont variables d’une personne à l’autre.
Il existe parfois des facteurs psychologiques rattachés à la survenue des symptômes (évènement de la vie personnelle, anxiété, stress…).
Le traitement de la crise a pour but de stopper les symptômes en particulier les vertiges. Quand ces derniers sont intenses un traitement intra veineux, voire une hospitalisation, sont parfois nécessaires.
Le traitement « de fond » a pour but de réduire la fréquence et la
sévérité des crises. Il comporte des conseils quant au mode de vie :
réduction des apports en sel… et en général un médicament pris en
continu.
Une prise en charge psychologique est parfois utile pour réduire l’intensité des symptômes.
En cas d’absence d’efficacité du traitement par les médicaments, d’autres traitements sont possibles : rééducation vestibulaire, mise en place d’un aérateur trans-tympanique (« yoyo »)…
Une prise en charge psychologique est parfois utile pour réduire l’intensité des symptômes.
En cas d’absence d’efficacité du traitement par les médicaments, d’autres traitements sont possibles : rééducation vestibulaire, mise en place d’un aérateur trans-tympanique (« yoyo »)…
De quoi s’agit-il ?
La maladie de Menière est caractérisée par l’association de vertiges,
de bourdonnements d’oreille et d’une baisse d’audition (allant de
quelques secondes à quelques
jours), survenant brutalement par crises répétées. Elle est ainsi dénommée car ses symptômes ont été décrits par un médecin français au XIXe siècle : Prosper Menière.
Elle est liée à des modifications de l’endolymphe qui est le liquide contenu dans l’oreille interne et qui assure son bon fonctionnement. Si les symptômes de la Maladie de Menière sont bien connus, les mécanismes impliqués dans leur apparition : désordres de l’oreille interne ne sont encore que partiellement connus.
jours), survenant brutalement par crises répétées. Elle est ainsi dénommée car ses symptômes ont été décrits par un médecin français au XIXe siècle : Prosper Menière.
Elle est liée à des modifications de l’endolymphe qui est le liquide contenu dans l’oreille interne et qui assure son bon fonctionnement. Si les symptômes de la Maladie de Menière sont bien connus, les mécanismes impliqués dans leur apparition : désordres de l’oreille interne ne sont encore que partiellement connus.
Combien de personnes en sont atteintes ?
La prévalence de la maladie de Menière (nombre de personnes atteintes
de la maladie dans une population donnée à un moment donné) varie en
fonction des études et des pays, de 1 sur 600 à 1 sur 10 000. Cette
différence s’explique, d’une part, par des critères diagnostiques
parfois différents selon les études et, d’autre part, par des variations
géographiques possibles. Elle n’est généralement pas considérée comme
une maladie rare.
Qui peut en être atteint ?
La maladie de Menière touche toutes les populations ; elle atteint
aussi bien les hommes que les femmes, chez qui elle est légèrement plus
fréquente (60-65 %).
Elle survient habituellement entre 20 et 50 ans mais peut se voir à tous les âges de la vie. Elle est toutefois plus rare chez les enfants et les adolescents.
Elle survient habituellement entre 20 et 50 ans mais peut se voir à tous les âges de la vie. Elle est toutefois plus rare chez les enfants et les adolescents.
Est-elle contagieuse ?
Non, la maladie de Menière n’est pas contagieuse.
Quelles en sont les manifestations ?
La maladie de Menière se manifeste par des crises de vertiges, des
bourdonnements d’oreille et une perte d’audition (surtout des sons
graves).
Le plus souvent, la maladie de Menière ne touche qu’une seule oreille mais elle peut être bilatérale, après un certain nombre d'années, ce qui reste malgré tout relativement rare. Les accès de vertiges surviennent brutalement et peuvent durer entre un quart d’heure et plusieurs heures.
Parfois précédés par des maux de tête mais souvent sans aucun signe annonciateur, ces accès commencent généralement par une sensation d’oreille bouchée avec une baisse de l’audition (hypoacousie), et par des bourdonnements, tintements ou sifflements d’oreille (acouphènes) de sévérité variable, le plus souvent d’un seul côté.
Le plus souvent, la maladie de Menière ne touche qu’une seule oreille mais elle peut être bilatérale, après un certain nombre d'années, ce qui reste malgré tout relativement rare. Les accès de vertiges surviennent brutalement et peuvent durer entre un quart d’heure et plusieurs heures.
Parfois précédés par des maux de tête mais souvent sans aucun signe annonciateur, ces accès commencent généralement par une sensation d’oreille bouchée avec une baisse de l’audition (hypoacousie), et par des bourdonnements, tintements ou sifflements d’oreille (acouphènes) de sévérité variable, le plus souvent d’un seul côté.
Au cours de ces crises, le malade a l’impression que tout tourne
autour de lui, ce qui provoque des nausées, voire des vomissements.
Parfois, les vertiges s’accompagnent de diarrhée, de pâleur et de sueurs.
Dans certains cas, les yeux du malade effectuent des mouvements saccadés, horizontaux, involontaires et de faible amplitude (nystagmus) que l’entourage peut parfois remarquer.
La crise se calme progressivement, l’audition ayant tendance à redevenir normale entre les crises. Au cours de l’évolution il arrive que l’audition ne récupère pas au fur et à mesure de la répétition des crises : il persiste une baisse de l’audition sur les fréquences graves. Il est toutefois fréquent que les acouphènes persistent, tout comme, dans certains cas, un mal de tête (migraine) qui peut durer plusieurs jours.
Dans certains cas, la sensation de perte d’équilibre et d’étourdissement persiste également quelques jours. Un état de somnolence et de faiblesse succède souvent aux vertiges.
Parfois, les vertiges s’accompagnent de diarrhée, de pâleur et de sueurs.
Dans certains cas, les yeux du malade effectuent des mouvements saccadés, horizontaux, involontaires et de faible amplitude (nystagmus) que l’entourage peut parfois remarquer.
La crise se calme progressivement, l’audition ayant tendance à redevenir normale entre les crises. Au cours de l’évolution il arrive que l’audition ne récupère pas au fur et à mesure de la répétition des crises : il persiste une baisse de l’audition sur les fréquences graves. Il est toutefois fréquent que les acouphènes persistent, tout comme, dans certains cas, un mal de tête (migraine) qui peut durer plusieurs jours.
Dans certains cas, la sensation de perte d’équilibre et d’étourdissement persiste également quelques jours. Un état de somnolence et de faiblesse succède souvent aux vertiges.
La sévérité de la maladie de Menière varie d’une personne à l’autre.
Dans certains cas, les crises sont rares et peu intenses, n’occasionnant
qu’une gêne passagère, alors que d’autres personnes seront
particulièrement affectées par des accès de vertiges fréquents, sévères,
et pouvant survenir à tout moment, ainsi que par des acouphènes et une
perte auditive prolongés. Les crises, dont la périodicité et la longueur
sont fortement variables, peuvent, dans les cas extrêmes, devenir
presque permanentes, accompagnées d’une sensation d’instabilité
continue. Dans quelques cas, les crises vertigineuses s’accompagnent
d’une impression d’être violemment poussé aboutissant à une chute,
potentiellement violente. On parle alors de crises «otolithiques de
Tumarkin».
De plus, les crises sont souvent impressionnantes pour l’entourage. La personne, en essayant d’adopter la position dans laquelle elle ressent le moins ses vertiges, peut rester totalement prostrée et présenter des signes d’abattement profond, ne réagissant plus aux sollicitations extérieures. Ceci est parfois déroutant pour l’entourage en l’absence de signe « visible » au moment des crises.
De plus, les crises sont souvent impressionnantes pour l’entourage. La personne, en essayant d’adopter la position dans laquelle elle ressent le moins ses vertiges, peut rester totalement prostrée et présenter des signes d’abattement profond, ne réagissant plus aux sollicitations extérieures. Ceci est parfois déroutant pour l’entourage en l’absence de signe « visible » au moment des crises.
Enfin, environ 5 % des personnes souffrant de maladie de Menière
présentent une forme particulière caractérisée par une baisse
progressive de l’audition, durant quelques heures ou quelques jours,
sans autres manifestations, puis par l’apparition de crises
vertigineuses au cours desquelles l’audition se normalise.
Cette forme est appelée syndrome de Lermoyez.
Cette forme est appelée syndrome de Lermoyez.
La maladie de Menière s’exprime donc différemment selon les personnes
qui en souffrent et parfois à différents moments pour une même
personne. Ceci justifie une évaluation afin de déterminer le traitement
adapté pour limiter la fréquence et la sévérité des crises et réduire
l’impact sur la qualité de vie.
Quelle est son évolution ?
L’évolution de la maladie de Menière est variable et imprévisible.
Pendant la phase active de la maladie, les symptômes fluctuent, et les
périodes de crises surviennent avec une fréquence très variable (de
quelques crises par an à plusieurs crises par semaine), sur une durée
pouvant aller de 5 à 20 ans.
Les périodes sans crise (rémissions) surviennent spontanément, et
chez certains malades, elles peuvent durer longtemps, jusqu’à plusieurs
années.
Avec le temps (plus ou moins long), les crises de vertiges s’atténuent et deviennent de plus en plus rares, avant de cesser.
Néanmoins, des complications peuvent persister, et certains malades souffrent à terme d’une perte d’audition définitive plus ou moins importante, et/ou de troubles de l’équilibre quasi permanents (sentiment d’instabilité, de flou, voire d’ébriété).
Quant aux acouphènes, ils sont très fluctuants, atteignant leur maximum pendant les crises mais pouvant aller et venir en continu. Ils ne constituent parfois qu’une simple gêne, mais ils peuvent être insupportables pour certaines personnes. Ils persistent parfois à long terme et sont considérés par certains malades comme le symptôme le plus gênant.
Avec le temps (plus ou moins long), les crises de vertiges s’atténuent et deviennent de plus en plus rares, avant de cesser.
Néanmoins, des complications peuvent persister, et certains malades souffrent à terme d’une perte d’audition définitive plus ou moins importante, et/ou de troubles de l’équilibre quasi permanents (sentiment d’instabilité, de flou, voire d’ébriété).
Quant aux acouphènes, ils sont très fluctuants, atteignant leur maximum pendant les crises mais pouvant aller et venir en continu. Ils ne constituent parfois qu’une simple gêne, mais ils peuvent être insupportables pour certaines personnes. Ils persistent parfois à long terme et sont considérés par certains malades comme le symptôme le plus gênant.
À quoi est-elle due ?
La cause exacte de la maladie de Menière est inconnue. Elle suscite
cependant de nombreux travaux de recherche fondamentale et de recherche
clinique car elle touche l’oreille interne, organe dont de nombreuses
facettes du fonctionnement normal et pathologique restent à découvrir.
Il s’agit d’une maladie de l’oreille interne, c’est-à-dire de la partie
la plus profonde de l’oreille, jouant un rôle dans l’audition et
l’équilibration (fonction qui permet de garder l’équilibre lors des
changements de position de la tête et du corps). Plusieurs hypothèses
sont avancées pour expliquer le dysfonctionnement de l’oreille interne à
l’origine de cette maladie. Il pourrait s’agir :
- d’une réaction à des agressions extérieures (virus, traumatisme de tout ordre),
- d’une allergie,
- ou encore d’un dérèglement du système immunitaire, le système de défense de l’organisme, qui se retournerait contre l’organisme lui-même (origine auto-immune).
- d’une réaction à des agressions extérieures (virus, traumatisme de tout ordre),
- d’une allergie,
- ou encore d’un dérèglement du système immunitaire, le système de défense de l’organisme, qui se retournerait contre l’organisme lui-même (origine auto-immune).
Les rôles de certaines hormones et du stress sont aussi évoqués pour
expliquer l’apparition des symptômes de la maladie.Dans certains cas,
les symptômes de la maladie de Menière apparaissent chez une personne
ayant une pathologie connue de l’oreille, comme une infection par
exemple.
Comment expliquer les symptômes ?
L’oreille interne comporte en fait deux parties qui ont de nombreux points communs :
un organe en forme d’escargot appelé cochlée ou limaçon, qui transforme les sons en signaux électriques et les transmet au cerveau (par le biais du nerf auditif),l’organe de l’équilibre, ou vestibule (figure 1).Ce sont les cellules ciliées qui transforment les vibrations sonores en impulsions électriques, mais aussi les informations concernant l’équilibre. Lorsqu’une onde sonore arrive dans l’oreille et dans la cochlée, elle se propage dans l'endolymphe comme une vague.Les cils de ces cellules sont similaires à des algues oscillant sous l’effet de cette vague. Leurs mouvements transforment l’onde en signal électrique transmis au cerveau, à partir des cellules ciliées vers les fibres du nerf auditif.
un organe en forme d’escargot appelé cochlée ou limaçon, qui transforme les sons en signaux électriques et les transmet au cerveau (par le biais du nerf auditif),l’organe de l’équilibre, ou vestibule (figure 1).Ce sont les cellules ciliées qui transforment les vibrations sonores en impulsions électriques, mais aussi les informations concernant l’équilibre. Lorsqu’une onde sonore arrive dans l’oreille et dans la cochlée, elle se propage dans l'endolymphe comme une vague.Les cils de ces cellules sont similaires à des algues oscillant sous l’effet de cette vague. Leurs mouvements transforment l’onde en signal électrique transmis au cerveau, à partir des cellules ciliées vers les fibres du nerf auditif.
L’appareil vestibulaire, situé lui aussi dans l’oreille interne, est
constitué de trois canaux en forme de demi-cercle (les canaux
semi-circulaires), disposés perpendiculairement les uns aux autres
(figure 1).
Les canaux semi circulaires et la cochlée sont remplis du même
liquide : endolymphe. Ce liquide est très particulier : il est en faible
quantité, dans un compartiment fermé et sa composition est différente
de la plupart des autres liquides de l’organisme : il est pauvre en
sodium et riche en potassium.
Dans la maladie de Menière, un excès d’endolymphe, ou une élévation de la pression de ce liquide
(hydrops endolymphatique) dans l’oreille interne semble à l’origine des symptômes : crises de vertiges, acouphènes et altération de l’audition
Dans la maladie de Menière, un excès d’endolymphe, ou une élévation de la pression de ce liquide
(hydrops endolymphatique) dans l’oreille interne semble à l’origine des symptômes : crises de vertiges, acouphènes et altération de l’audition
2 Le diagnostic
Comment fait-on le diagnostic de maladie de Menière ?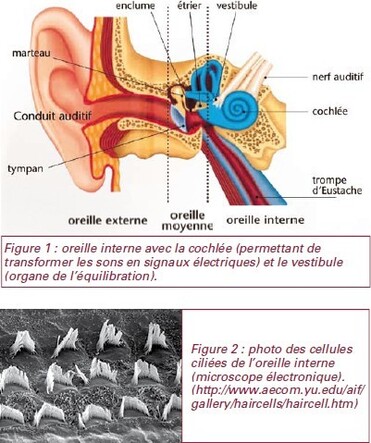
Le diagnostic de cette affection n’est pas toujours rapidement établi car les symptômes sont parfois dissociés dans le temps. Il est relativement facile à faire pour le médecin, lorsqu’une personne présente à la fois des vertiges, une baisse de l’audition et des acouphènes, survenant sous forme de crises qui se répètent.

Le diagnostic de cette affection n’est pas toujours rapidement établi car les symptômes sont parfois dissociés dans le temps. Il est relativement facile à faire pour le médecin, lorsqu’une personne présente à la fois des vertiges, une baisse de l’audition et des acouphènes, survenant sous forme de crises qui se répètent.
Cependant, il s’agit d’un diagnostic d’élimination, c’est-à-dire
qu’il ne peut être confirmé qu’une fois que toutes les autres causes
possibles de vertiges, acouphènes et surdité unilatéraux ont été
éliminées.
Le diagnostic de maladie de Menière ne peut donc être évoqué formellement qu’après plusieurs crises de vertiges. Une seule crise de vertige ne suffit pas.
Le diagnostic de maladie de Menière ne peut donc être évoqué formellement qu’après plusieurs crises de vertiges. Une seule crise de vertige ne suffit pas.
En quoi consistent les tests diagnostiques ? À quoi vont-ils servir ?
Pour confirmer le diagnostic de maladie de Menière et pour évaluer
son intensité plusieurs examens sont habituellement effectués.
Tests audio-métriques
Au cours de la maladie de Menière il existe, lors des crises, une
atteinte auditive sur les fréquences graves, du côté de l’oreille
atteinte. Initialement elle régresse après les crises. Si les crises se
répètent il peut apparaître une atteinte auditive qui persiste entre les
crises, et peut se majorer. Pour déterminer l’importance de la baisse
d’audition, des tests auditifs sont réalisés :
audiométrie tonale qui caractérise les fréquences atteintes et la sévérité de l’atteinte, et audiométrie vocale qui précise le retentissement de la perte auditive en termes de compréhension.
Épreuves vestibulaires
L’exploration du système de l’équilibre localisé au niveau de l’oreille interne est fondée sur différents tests.
Leur objectif est de rechercher entre les crises un déficit fonctionnel lié à la maladie de Menière. Ces examens sont de différents types et sont en particulier basés sur l’enregistrement des mouvements oculaires par des caméras vidéos fixées sur un masque adapté sur le visage de la personne examinée.
L’exploration du système de l’équilibre localisé au niveau de l’oreille interne est fondée sur différents tests.
Leur objectif est de rechercher entre les crises un déficit fonctionnel lié à la maladie de Menière. Ces examens sont de différents types et sont en particulier basés sur l’enregistrement des mouvements oculaires par des caméras vidéos fixées sur un masque adapté sur le visage de la personne examinée.
Il s’agit de l’examen vidéonystagmographique (VNG).
Pourquoi enregistrer les mouvements des yeux ? La réponse est que le
système vestibulaire avec les canaux semi-circulaires a un rôle direct
dans la commande des mouvements des yeux, afin de stabiliser en
permanence le regard, quels que soient les déplacements de la tête dans
l’espace.
Cet examen recherche en particulier un mouvement anormal des yeux au repos : le nystagmus spontané.
Sa présence témoigne d’une atteinte du système de l’équilibre localisé dans l’oreille interne.
Cet examen recherche en particulier un mouvement anormal des yeux au repos : le nystagmus spontané.
Sa présence témoigne d’une atteinte du système de l’équilibre localisé dans l’oreille interne.
Lors de l’examen VNG différents tests sont effectués pour apprécier
la réflectivité de l’oreille interne, en enregistrant le nystagmus
provoqué :
- épreuves rotatoires en faisant tourner plus ou moins rapidement le fauteuil d’examen,
- épreuves caloriques : en introduisant successivement de l’eau chaude et de l’eau froide dans chaque oreille.
Ce test peut être un peu désagréable mais il est indolore, et la
sensation vertigineuse induite s’estompe habituellement en quelques
minutes. Il est important pour évaluer le niveau d‘atteinte de l’oreille
interne.
D’autres tests sont disponibles pour évaluer le système vestibulaire :
D’autres tests sont disponibles pour évaluer le système vestibulaire :
- Verticale visuelle subjective : on demande à la personne qui est dans l’obscurité de placer une barre
en position strictement verticale. L’atteinte de certains capteurs de l’oreille interne peut se traduire par une mauvaise situation de la verticale, qui explique certains symptômes : instabilité…
en position strictement verticale. L’atteinte de certains capteurs de l’oreille interne peut se traduire par une mauvaise situation de la verticale, qui explique certains symptômes : instabilité…
- Potentiels évoqués otolithiques : enregistrement de l’activité des muscles du cou en rapport avec la stimulation de certains capteurs vestibulaires.
- Les potentiels évoqués auditifs:
C’est l’enregistrement de l’activité électrique des voies auditives en réaction à des stimulations sonores. Cet examen se pratique dans une cabine insonorisée avec un casque, les oreilles étant stimulées successivement par des sons brefs (20 clics par seconde environ). L’enregistrement se fait par des électrodes placées sur la peau derrière l’oreille et au niveau du front et du menton. Cet examen est indolore et se fait sans participation directe de la personne. Il est surtout utile pour détecter certaines anomalies du nerf auditif qui donnent des symptômes proches de ceux de la maladie de Menière, en particulier en cas de suspicion de lésion évolutive comme le neurinome de l’acoustique.
C’est l’enregistrement de l’activité électrique des voies auditives en réaction à des stimulations sonores. Cet examen se pratique dans une cabine insonorisée avec un casque, les oreilles étant stimulées successivement par des sons brefs (20 clics par seconde environ). L’enregistrement se fait par des électrodes placées sur la peau derrière l’oreille et au niveau du front et du menton. Cet examen est indolore et se fait sans participation directe de la personne. Il est surtout utile pour détecter certaines anomalies du nerf auditif qui donnent des symptômes proches de ceux de la maladie de Menière, en particulier en cas de suspicion de lésion évolutive comme le neurinome de l’acoustique.
- Imagerie médicale
L’imagerie par résonance magnétique (IRM) est souvent nécessaire pour vérifier l’absence d’autre cause de vertiges dont les symptômes peuvent être comparables à ceux de la maladie de Menière (tumeurs des voies auditives dont le neurinome de l’acoustique).
L’imagerie par résonance magnétique (IRM) est souvent nécessaire pour vérifier l’absence d’autre cause de vertiges dont les symptômes peuvent être comparables à ceux de la maladie de Menière (tumeurs des voies auditives dont le neurinome de l’acoustique).
Questionnaires
Des questionnaires sont parfois utilisés pour apprécier l’impact de
la maladie de Menière sur la qualité de vie au quotidien d’une personne
donnée.
Peut-on confondre cette maladie avec d’autres ? Lesquelles ? Comment faire la différence ?
À son début, la maladie peut être difficile à distinguer d’autres
affections à l’origine de vertiges, d’acouphènes et de baisse de
l’audition. Les principales causes à écarter sont :
- l’otospongiose (maladie héréditaire caractérisée surtout par une surdité qui évolue progressivement et des acouphènes),
- Les fistules labyrinthiques qui sont des communications anormales entre l’oreille moyenne et l’oreille interne, liées à des malformations ou accidents : traumatisme crânien, traumatisme pressionnel (plongée sous-marine…),
- Les neurinomes de l’acoustique ou schwannomes vestibulaires (tumeurs bénignes des nerfs vestibulaires et auditifs).
Parfois, les symptômes évoquent certaines affections sans rapport avec l’oreille, comme les crises migraineuses (avec vomissements et sensations vertigineuses) ou une chute de la concentration de sucre dans le sang (hypoglycémie), d’origine variable.
Les examens décrits ci-dessus permettent au médecin de reconnaître ces différentes maladies.
- l’otospongiose (maladie héréditaire caractérisée surtout par une surdité qui évolue progressivement et des acouphènes),
- Les fistules labyrinthiques qui sont des communications anormales entre l’oreille moyenne et l’oreille interne, liées à des malformations ou accidents : traumatisme crânien, traumatisme pressionnel (plongée sous-marine…),
- Les neurinomes de l’acoustique ou schwannomes vestibulaires (tumeurs bénignes des nerfs vestibulaires et auditifs).
Parfois, les symptômes évoquent certaines affections sans rapport avec l’oreille, comme les crises migraineuses (avec vomissements et sensations vertigineuses) ou une chute de la concentration de sucre dans le sang (hypoglycémie), d’origine variable.
Les examens décrits ci-dessus permettent au médecin de reconnaître ces différentes maladies.
Peut-on dépister cette maladie chez les personnes à risque avant qu’elle ne se déclare ?
Non, il n’existe aucune forme de dépistage de la maladie de Menière.
3 Les aspects génétiques
Transmission aux enfants ? Quels sont les risques pour les autres membres de la famille ?
La maladie de Menière n’est pas une maladie héréditaire à proprement
parler, c’est-à-dire qu’elle ne se transmet pas directement aux
enfants.Cependant, il existe des cas où cette maladie est retrouvée chez
plusieurs membres d’une même famille. Il est donc possible que certains
gènes favorisent la survenue de la maladie, rendant certaines personnes
plus susceptibles que d’autres de la développer. À ce jour, les gènes
en cause ne sont toutefois pas connus.
4 Le traitement, la prise en charge, la prévention
Existe-t-il un traitement pour cette pathologie ?
Dans la mesure où la cause précise de la maladie de Menière n’est pas
connue avec certitude et où il existe des évolutions parfois très
différentes d’une personne à l’autre, on ne peut parler de traitement
qui guérisse de la maladie de Menière de façon définitive.
Cependant, plusieurs mesures thérapeutiques permettent de limiter les symptômes et de vivre mieux avec cette maladie. Le traitement vise, d’une part, à traiter la crise vertigineuse et, d’autre part, à réduire la fréquence et l’intensité des crises (traitement de fond).
La prise en charge doit être individuelle : expliquer à la personne souffrant de la maladie ses mécanismes, son évolution habituelle qui se fait à un moment donné par la réduction et l’arrêt des crises intenses, et évaluer l’impact des symptômes sur sa qualité de vie. Il est aussi utile de prendre en compte les facteurs psychologiques ; est-ce que la maladie s’est révélée à un moment de difficultés personnelles, professionnelles ou personnelles ? Les crises sont-elles déclenchées par le stress ? L’anxiété ?
Cependant, plusieurs mesures thérapeutiques permettent de limiter les symptômes et de vivre mieux avec cette maladie. Le traitement vise, d’une part, à traiter la crise vertigineuse et, d’autre part, à réduire la fréquence et l’intensité des crises (traitement de fond).
La prise en charge doit être individuelle : expliquer à la personne souffrant de la maladie ses mécanismes, son évolution habituelle qui se fait à un moment donné par la réduction et l’arrêt des crises intenses, et évaluer l’impact des symptômes sur sa qualité de vie. Il est aussi utile de prendre en compte les facteurs psychologiques ; est-ce que la maladie s’est révélée à un moment de difficultés personnelles, professionnelles ou personnelles ? Les crises sont-elles déclenchées par le stress ? L’anxiété ?
Traitement des crises
Il vise à atténuer les vertiges et les symptômes associés (anxiété,
nausées, vomissements). Il fait appel à trois types de médicaments :
- les anti-vertigineux (comme l’acétyl-leucine),
- les anti-vertigineux (comme l’acétyl-leucine),
- les médicaments anti-vomissements (antiémétiques),
- éventuellement les anxiolytiques (benzodiazépines) qui entraînent
une diminution de la sensibilité du système vestibulaire et réduisent
l’anxiété rattachée à la crise souvent brutale
Ces médicaments sont donnés par injections intraveineuses en cas de
crise grave, ou par voie orale si la crise est modérée. La dose est
fixée par le médecin et la durée du traitement, la plus brève possible,
est généralement de deux ou trois jours. De ce fait, ces médicaments
induisent peu d’effets secondaires.
- Enfin, des médicaments dits diurétiques (mannitol notamment)
peuvent être injectés par perfusion, et ce, même au moment des crises.
Le repos est nécessaire après une crise, mais il faut éviter de
rester trop longtemps alité, afin de permettre une réadaptation du
système de l’équilibre.
En cas de baisse brutale importante de l’audition un traitement
corticoïde est parfois associé durant quelques jours. L’hospitalisation
est souvent justifiée pour une première crise intense.
Elle permet de réaliser au plus vite les examens qui permettront de confirmer le diagnostic.
Elle permet de réaliser au plus vite les examens qui permettront de confirmer le diagnostic.
Traitement de fond
Il vise à améliorer la qualité de vie en diminuant la fréquence et
l’intensité des crises vertigineuses et en prévenant autant que possible
la détérioration de l’audition. Son principe est de tenter de réduire
la pression de l’endolymphe (liquide dans l’oreille interne), mais ses
résultats sont aléatoires car les mécanismes exacts de la maladie ne
sont pas connus avec certitude et l’évolution est très variable d’une
personne à l’autre. Il n’y a pas de traitement univoque : le choix du
médicament est fait selon la sévérité des symptômes, l’absence de
contre-indication.
Il s’agit d’un traitement de fond qui doit être prolongé plusieurs
semaines afin de valider ou non son efficacité : réduction de la
fréquence et de la sévérité des crises. Certains anti-vertigineux, en
particulier la bétahistine, permettent ainsi d’atténuer la sévérité des
nausées et des étourdissements en cas de crise de vertige et de diminuer
les acouphènes.
Dans certains cas, des médicaments diurétiques (hydrochlorothiazide,
triamtérène ou acétazolamide), qui entraînent les reins à excréter
davantage de liquide (et font donc uriner le malade), peuvent aider à
diminuer la pression dans l’oreille interne. Cependant, s’ils sont mal
utilisés ou mal dosés, ils peuvent entraîner une déshydratation et une
baisse de la pression artérielle, et parfois des allergies cutanées, une
modifi cation du taux de potassium sanguin qui peut s’avérer dangereuse
du point de vue cardiaque, des troubles digestifs, une fatigue, des
maux de tête, des troubles du sommeil… Ils doivent donc être pris sous
contrôle médical strict.
Certains antihistaminiques (médicaments destinés à traiter les allergies) semblent efficaces.
Les corticoïdes (anti-infl ammatoires) sont parfois utilisés en
particulier en cas de baisse brutale de ’audition. Ils diminuent
l’intensité des vertiges et des bourdonnements. Ils peuvent être
administrés par voie orale, en injections ou à travers le tympan (voie
transtympanique).
Cependant, ils peuvent entraîner des effets indésirables multiples :
hypertension artérielle, troubles digestifs, prise de poids, risque
accru d’infection…
Rééducation vestibulaire
Lorsque les médicaments ne sont pas suffisamment efficaces et qu’il
existe une instabilité entre les crises les personnes atteintes peuvent
entreprendre une rééducation vestibulaire. Il s’agit d’une spécialité de
la Kinésithérapie destinée aux personnes souffrant de vertiges,
étourdissements et troubles de l’équilibre causés par une anomalie de
l’appareil vestibulaire. Cette rééducation est encadrée par une équipe
spécialisée dans les troubles de l’équilibre, travaillant en
collaboration avec les médecins ORL. Les kinésithérapeutes qui la
réalisent ont suivi une formation particulière et disposent d’un
matériel spécialisé. Plusieurs exercices peuvent être effectués, à
l’aide d’un fauteuil rotatoire, de dispositifs permettant de travailler
les mouvements oculaires en suivant les déplacements de sources
lumineuses, d’une plateforme. Ces exercices permettent de rééduquer
l’équilibre en renforçant les mécanismes complémentaires qui
interviennent normalement dans l’équilibre pour compenser l’atteinte
vestibulaire due à la maladie de Menière.
Traitement « pressionnel »
En absence d’effet du traitement médicamenteux et de la rééducation vestibulaire, un traitement dit
« pressionnel » peut être proposé. Il consiste tout d’abord à mettre en place un drain ou aérateur transtympanique, qui est un tube traversant le tympan. Il s’agit du « yoyo » utilisé chez les enfants présentant des otites à répétition ou otites séreuses. La mise en place du drain est réalisée sous anesthésie locale ou générale. Dans un certain nombre de cas, la mise en place du drain réduit significativement la fréquence et l’intensité des crises.
« pressionnel » peut être proposé. Il consiste tout d’abord à mettre en place un drain ou aérateur transtympanique, qui est un tube traversant le tympan. Il s’agit du « yoyo » utilisé chez les enfants présentant des otites à répétition ou otites séreuses. La mise en place du drain est réalisée sous anesthésie locale ou générale. Dans un certain nombre de cas, la mise en place du drain réduit significativement la fréquence et l’intensité des crises.
Quelles sont les autres modalités de traitement de cette maladie ?
Les traitements cités précédemment permettent de contrôler la maladie
dans près de 80 % des cas. Cependant, lorsque les vertiges restent
invalidants malgré un traitement médicamenteux et/ou pressionnel, une
intervention chirurgicale peut être proposée.
Interventions chirurgicales
Décompression du sac endolymphatique
Son objectif est de diminuer la pression dans l’oreille interne en décomprimant et éventuellement en ouvrant la « poche » qui contient l’endolymphe pour drainer un peu du liquide. On parle de décompression du sac endolymphatique. Cette opération s’effectue sous anesthésie générale, par une incision derrière l’oreille.Cette chirurgie est dite « conservatrice » préservant les structures de l’oreille interne, en particulier l’audition.
Son objectif est de diminuer la pression dans l’oreille interne en décomprimant et éventuellement en ouvrant la « poche » qui contient l’endolymphe pour drainer un peu du liquide. On parle de décompression du sac endolymphatique. Cette opération s’effectue sous anesthésie générale, par une incision derrière l’oreille.Cette chirurgie est dite « conservatrice » préservant les structures de l’oreille interne, en particulier l’audition.
Labyrinthectomie chimique
Son principe est de détruire les cellules du vestibule par injections à travers le tympan d’un produit toxique pour l’oreille interne (en général un antibiotique de la famille des aminosides comme la gentamicine). Les injections sont répétées, à des intervalles variables, jusqu’à l’obtention de l’arrêt des crises vertigineuses.Ces injections sont réalisées sous anesthésie locale ce qui en réduit le désagrément. Ce traitement est généralement bien toléré, même si le malade peut se sentir instable pendant une certaine période, le temps de s’adapter. Cette période d’instabilité est améliorée par une rééducation vestibulaire. Avec cette procédure il existe un risque de dégradation de l’audition qui doit donc être surveillée régulièrement.
Son principe est de détruire les cellules du vestibule par injections à travers le tympan d’un produit toxique pour l’oreille interne (en général un antibiotique de la famille des aminosides comme la gentamicine). Les injections sont répétées, à des intervalles variables, jusqu’à l’obtention de l’arrêt des crises vertigineuses.Ces injections sont réalisées sous anesthésie locale ce qui en réduit le désagrément. Ce traitement est généralement bien toléré, même si le malade peut se sentir instable pendant une certaine période, le temps de s’adapter. Cette période d’instabilité est améliorée par une rééducation vestibulaire. Avec cette procédure il existe un risque de dégradation de l’audition qui doit donc être surveillée régulièrement.
Labyrinthectomie chirurgicale
Certains médecins proposent également parfois de détruire complètement l’oreille interne (aussi appelée labyrinthe), du côté atteint. Cette opération détruit complètement la fonction de l’équilibre du côté opéré mais aussi l’audition de façon définitive.
Certains médecins proposent également parfois de détruire complètement l’oreille interne (aussi appelée labyrinthe), du côté atteint. Cette opération détruit complètement la fonction de l’équilibre du côté opéré mais aussi l’audition de façon définitive.
Neurotomie vestibulaire Une
autre opération peut être pratiquée dans certains cas, lorsque la
décompression du sac endolymphatique n’a pas d’effet. Il s’agit de la
neurotomie vestibulaire, qui consiste à sectionner le nerf de
l’équilibre qui transmet les informations du vestibule au cerveau. C’est
une opération assez délicate, qui préserve généralement l’audition mais
requiert une hospitalisation de plusieurs jours. Ces trois dernières
techniques doivent rester réservées aux personnes qui ne peuvent être
aidées par aucune autre méthode, puisqu’elles détruisent définitivement
l’oreille interne ou le nerf vestibulaire. Elles sont proposées dans les
cas de maladie de Menière invalidante. Elles peuvent également être
recommandée aux personnes qui souffrent de crises de Tumarkin, du fait
de la gravité potentielle des chutes et leurs complications.
En cas d’acouphènes invalidants et/ou de perte d’audition
retentissant sur la communication, un appareillage auditif est proposé
afin de réduire l’impact de la perte auditive et celui des acouphènes.
Les autres traitements utilisés habituellement dans les acouphènes ont
leur place dans le cas de la maladie de Menière. S’agissant de
l’appareillage auditif il nécessite parfois des réglages répétés en
particulier dans les cas où l’audition fluctue.
Quels bénéfices attendre du traitement ? Quels en sont les risques ?
Les traitements permettent d’atténuer les crises et de les rendre
plus supportables, mais ils n’ont pas d’influence démontrée sur
l’évolution de la maladie. S’ils ne permettent en aucun cas de la guérir
définitivement, leurs effets permettent le plus souvent d’améliorer la
qualité de vie des personnes atteintes.
Un soutien psychologique est-il souhaitable ?
Le soutien psychologique représente une part parfois importante du
traitement. Il est en effet particulièrement stressant de vivre avec une
maladie qui peut à tout moment entraîner des crises de vertiges
(particulièrement avant un événement important). Or, l’angoisse et le
stress favorisent la survenue des crises : il est donc primordial
d’apprendre à vivre avec la maladie, de l’accepter du mieux possible et
de gérer l’anxiété qu’elle génère. Quant aux acouphènes, ils peuvent
être difficiles à supporter.Le soutien psychologique, en plus d’autres
méthodes (relaxation, sophrologie, yoga…), permet en général d’améliorer
ces troubles.
Que peut-on faire soi-même pour se soigner ?
Certaines règles diététiques semblent améliorer les résultats du
traitement et diminuer les accès de vertiges ou leur intensité. Ainsi,
il est recommandé de suivre un régime peu salé : cuisine normale et on
ne rajoute pas de sel à table. Une bonne hygiène alimentaire est
également bénéfique : il est préférable de réduire la consommation de
caféine, d’alcool et de tabac. Il est souhaitable d’éviter l’exposition
aux bruits intenses et le stress en général. Chez certaines personnes,
écouter de la musique peut « masquer » les acouphènes et permettre de se
détendre.
Comment se faire suivre ?
Le suivi de la maladie de Menière est assuré par des consultations
d’oto-rhino-laryngologie (ORL) ou de neurologie, en relation avec le
médecin traitant.
Quelles sont les informations à connaître et à faire connaître en cas d’urgence?
Les personnes ayant une maladie de Menière peuvent porter sur elles
une carte spéciale mentionnant qu’elles en sont atteintes. En cas de
vertige, cela permet aux personnes qui se trouvent avec le malade de
savoir quels moyens mettre en œuvre pour l’aider (numéros des personnes à
joindre). Il est également nécessaire de faire connaître au personnel
soignant la nature et la dose de tout traitement en cours afin d’éviter
les associations incompatibles de médicaments ou les surdosages
éventuels.
Peut-on prévenir cette maladie ?
Non, cette maladie ne peut absolument pas être prévenue.
Quelles sont les conséquences de la maladie sur la vie familiale, professionnelle, sociale, scolaire, sportive ?
La maladie de Menière peut être difficile à vivre et a un impact sur
tous les aspects de la vie personnelle et professionnelle. Les personnes
atteintes vivent dans la crainte des crises, qui sont également parfois
impressionnantes pour l’entourage. Ces crises de vertiges,
imprévisibles, rendent souvent les malades vulnérables, anxieux voire
dépressifs, parfois même agressifs. Ils sont affaiblis par les nausées
et l’incapacité de se tenir debout durant plusieurs heures.
Le fait de mal entendre est également très frustrant. À la crainte de
voir survenir les vertiges s’ajoute parfois l’incapacité progressive à
communiquer, ce qui peut conduire les personnes atteintes de maladie de
Menière à s’isoler avec un sentiment de dévalorisation et d’altération
de l’image de soi.
Quant aux acouphènes, leurs allées et venues contribuent à fatiguer
le malade. Une prise en charge psychologique peut alors être utile pour
faire face à ces aspects de la maladie.
De plus, pendant une période de crise, il peut être difficile
d’exercer une activité professionnelle et de participer à la vie
familiale. Certaines activités quotidiennes, comme la conduite, peuvent
devenir très dangereuses et sont alors contre-indiquées. L’activité
sportive peut également être entravée par le risque de survenue de
vertiges inopinés. La peur des déplacements contraint souvent les
malades à cesser leurs activités momentanément et à ne pas sortir de
chez eux. En effet, les chutes, principal risque des vertiges, peuvent
survenir n’importe où et peuvent donc être graves, en particulier pour
les personnes âgées.
Pour des trajets ou des activités à risque, le malade peut avoir
besoin d’être accompagné, du moins tant que les troubles ne sont pas
contrôlés. Ces restrictions peuvent être temporaires et revues en cas
d’amélioration sous traitement.
Dans certains cas, certains postes de travail tels que la conduite
d’engins, les travaux sur échafaudages ou en hauteur, nécessitent une
réorientation professionnelle, loin d’être évidente lorsqu’on est
atteint d’une maladie chronique. La collaboration entre les médecins du
patient et le médecin du travail peut être utile.
La détérioration de l’audition constitue un autre problème, moins
dangereux mais néanmoins potentiellement handicapant dans la vie de tous
les jours, qu’il s’agisse de la vie familiale, professionnelle, ou
sociale. Parfois une réorganisation totale de la vie de la personne est
nécessaire.
Où en est la recherche ?
La recherche est actuellement orientée vers l’identification des
causes et des facteurs environnementaux et biologiques susceptibles
d’être à l’origine de la maladie de Menière ou des accès de vertige.
Elle porte également sur le lien entre les anomalies de composition, de
pression et de régulation du liquide endolymphatique, l’audition et
l’équilibre.
L’étude des cellules ciliées de l’oreille interne responsables de ces
fonctions vise à comprendre comment s’effectue la transformation de
l’énergie sonore et du mouvement en messages nerveux dans la maladie de
Menière. La compréhension de ce mécanisme permettrait peut-être de
définir une stratégie préventive et un traitement curatif.
Comment entrer en relation avec d’autres personnes atteintes de la même maladie ?
En contactant les associations de malades consacrées à cette maladie
et aux troubles de l’équilibre. Vous trouverez leurs coordonnées en
appelant Maladies Rares Info Services au 0 810 63 19 20 (Numéro azur,
prix d’un appel local) ou sur le site Orphanet (www.orphanet.fr).
Les prestations sociales en France
Les personnes atteintes peuvent s’adresser à la Maison Départementale
des Personnes Handicapées (MDPH) pour bénéficier d’un plan personnalisé
de compensation du handicap (aides financières, humaines…). Elles
peuvent éventuellement obtenir une carte d’invalidité.
* Document rédigé d’après les informations contenues dans la brochure originale disponible sur le site Orphanet.fr mise à jour
avec la collaboration du Dr Didier Bouccara. La brochure originale avait été réalisée par Orphanet en 2007 en partenariat avec :
- Professeur Olivier Sterkers - Docteur Didier Bouccara Consultation du centre de référence des surdités congénitales et d’origine génétique (adultes) - Service d’oto-rhino-laryngologie Hôpital Beaujon, Clichy.
- Docteur Evelyne Ferrary, Chirurgie mini-invasive robotisée INSERM U 867 - Faculté de médecine Xavier Bichat, Paris
- Association France Acouphènes.
T I N N I T U S S I M O 73 - 3 e T R I M E S T R E 2 0 1 1
1 commentaire
THOMAS
Mercredi 22 Jan 2025
Merci pour cette synthèse



