
La maladie de Menière
La maladie de Menière
Vertiges, pertes d’audition, bourdonnements d’oreille, nausées, vomissements.
Avec l’aimable autorisation de Mme Vinciane Berckmans, Présidente de l’association Entraide Menière ASBL belge, qui nous a autorisé cette publication. Cet article a été écrit par J.-P. Demanez, et L. Demanez de l’université de Liège
Introduction
Jusqu’à la fi n du XIXe siècle, les manifestations vertigineuses
étaient considérées comme d’origine cérébrale et donc de pronostic
réservé. C’est le mérite de Prosper Menière (1799-1862) d’avoir été le
premier à reconnaitre l’origine otologique de certains vertiges.
Au cours de sa lecture originale présentée le 8 janvier 1861 devant
l’Académie Impériale de Médecine à Paris, Prosper Menière décrit comme
d’origine otologique, sans cependant les distinguer, trois des tableaux
vertigineux parmi les plus fréquents à savoir le vertige de position, le
déficit labyrinthique unilatéral subit et définitif et enfin le déficit
labyrinthique unilatéral partiel et récurrent.
C’est à ce dernier tableau, caractérisé par des épisodes répétés de
vertiges associés à des acouphènes et surdité, qu’en 1877,
Jean-Martin Charcot attache le nom de maladie de Menière. Ces épisodes
répétés caractéristiques de la maladie de Menière sont la conséquence de
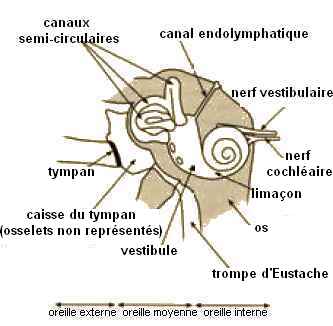
l’hydrops labyrinthique, c’est-à-dire de la dilatation de
l’espace endolymphatique dans le labyrinthe. Cet hydrops labyrinthique
est dit idiopathique lorsqu’il reste sans cause bien déterminée. Le
terme de maladie de Menière est réservé à cette forme la plus commune.
 On parle de syndrome de Menière lorsque des
manifestations pratiquement identiques sont reconnues comme secondaires à
une cause bien déterminée telle qu’infectieuse, traumatique,
endocrinienne, autoimmune etc.
On parle de syndrome de Menière lorsque des
manifestations pratiquement identiques sont reconnues comme secondaires à
une cause bien déterminée telle qu’infectieuse, traumatique,
endocrinienne, autoimmune etc. Symptômes
La maladie de Menière est donc une affection caractérisée par des
épisodes spontanés et répétitifs de vertiges rotatoires, de perte
auditive le plus généralement unilatérale, d’acouphènes et/ou de
sensation de plénitude dans l’oreille déficiente. C’est une affection
rare dont la prévalence en Europe est estimée entre 20 et 200 cas par
100 000 habitants. Sa fréquence est souvent surestimée suite à
un diagnostic posé trop rapidement et à tort.D’autres formes de vertiges
d’origine également otologique sont plus fréquentes, notamment le
vertige de position paroxystique bénin, la névrite vestibulaire, le
vertige migraineux.
Le patient victime d’une maladie de Menière ne présente généralement
aucun antécédent médical susceptible d’y être lié. Hommes et femmes
sont affectés avec la même fréquence. L’âge du patient au moment du
diagnostic est généralement compris entre 30 et 50 ans. Il est très rare
d’observer la maladie avant l’âge de 20 ans ou après celui de 70 ans.
De rares formes familiales ont été décrites.
Parfois sans aucun signe prémonitoire, la crise s’annonce
généralement par des symptômes auditifs unilatéraux tels que
acouphènes de tonalité variable, sensation de pression et de plénitude
dans l’oreille, perte d’audition. Après quelques secondes ou minutes, un
vertige rotatoire survient rapidement intense, persistant au moins une
vingtaine de minutes mais - souvent durant 2 à 4 heures. Conséquence
d’un mouvement rythmé et involontaire des yeux (nystagmus), le sujet
perçoit une rotation rapide de tout son environnement. Il souffre de
nausées et de transpiration profuse, est pris de vomissements voire
parfois de diarrhée. Son déséquilibre est total et l’oblige à rester
couché, strictement immobile car le moindre mouvement de tête
accentue ses symptômes. Le sommeil peut survenir après 1 à 2 heures.
Au terme de la crise, le sujet peut éprouver une insécurité
d’équilibre. pendant un jour ou deux.Certains se sentent très fatigués.
Beaucoup sont capables de reprendre rapidement leurs activités sociales
et professionnelles. La perte auditive régresse, du moins en début
d’évolution de l’affection.
Des crises similaires se reproduisent avec, selon les sujets, une
fréquence très variable pouvant aller de plusieurs crises par semaine à
une ou deux crises par mois. De manière typique propre à la maladie
de Menière, les épisodes de crises répétées sont séparés par des
périodes asymptomatiques longues de plusieurs mois voire années.
Il est unanimement admis que des facteurs émotionnels créés par des
circonstances d’ordre professionnel, familial ou autre peuvent
intervenir sur la fréquence des crises. L’anxiété créée par
l’imprévisibilité d’une crise peut suffire à déclencher une nouvelle
crise. Un cercle vicieux s’enclenche. La crise et sa
pénibilité entrainent l’anxiété et celle-ci favorise la répétition
des crises.
Avec le temps, la déficience auditive, initialement transitoire,
devient permanente et s’approfondit. Le plus souvent unilatérale, elle
se marque par des difficultés d’orientation auditive et
d’intelligibilité dans le bruit et les conversations multiples.
Cette perte auditive s’accompagne de distorsions responsables d’une
hypersensibilité aux sons et bruits plus intenses, accentuant encore la
difficulté de perception de la parole. L’acouphène devient permanent
mais son intensité peut encore varier à l’occasion des crises.
Au bout de 5 à 15 ans d’évolution, les crises
vertigineuses s’estompent voire disparaissent. Le sujet conserve une
perte auditive unilatérale profonde mais incomplète ainsi
qu’un acouphène. Il peut éprouver une discrète insécurité d’équilibre.
Parfois dès les premières années d’évolution ou plusieurs années plus
tard, la maladie de Menière peut devenir bilatérale. La fréquence de
cette évolution est rapportée de façon très variable selon les
auteurs, rare sinon exceptionnelle pour les uns, pouvant atteindre 40 %
pour les autres.
La maladie de Menière peut affecter différentes formes ou s’associer à d’autres symptômes.
En début d’évolution, les troubles auditifs ou vertigineux peuvent
rester isolés l’un de l’autre. On parle de maladie de Menière
respectivement cochléaire ou labyrinthique. Après 1 ou 2 années, le
tableau complet des symptômes se manifeste généralement et le diagnostic
devient alors plus évident. Parfois plusieurs années, voire décennies,
peuvent séparer une perte auditive unilatérale et la survenue de crises
vertigineuses comparables à celles observées dans une maladie de Menière
typique. La sensation de pression auriculaire évoque le mécanisme de
l’hydrops endolymphatique. Des vertiges de position typiques qui seront
décrits ultérieurement peuvent compliquer une maladie de Menière.
La maladie de Menière peut affecter différentes formes ou s’associer à d’autres symptômes.
En début d’évolution, les troubles auditifs ou vertigineux peuvent
rester isolés l’un de l’autre. On parle de maladie de Menière
respectivement cochléaire ou labyrinthique. Après 1 ou 2 années, le
tableau complet des symptômes se manifeste généralement et le diagnostic
devient alors plus évident. Parfois plusieurs années, voire décennies,
peuvent séparer une perte auditive unilatérale et la survenue de crises
vertigineuses comparables à celles observées dans une maladie de Menière
typique. La sensation de pression auriculaire évoque le mécanisme de
l’hydrops endolymphatique.
Des vertiges de position typiques qui seront décrits ultérieurement peuvent compliquer une maladie de Menière
Des chutes subites sans prodrome ni vertige ou perte de conscience
associée peuvent survenir à tout stade de l’affection mais le plus
souvent à un stade plus tardif. Le patient peut immédiatement se
remettre sur pied et reprendre son activité. On considère ces
chutes comme secondaires à une déstabilisation transitoire des otolithes
de l’oreille interne par le fait de l’hydrops (crise de Tumarkin).
Certains tableaux vertigineux présentent des
caractéristiques éventuellement évocatrices de la maladie de Menière
mais relevant en fait d’entités pathologiques tout à fait distinctes de
celle-ci. Les plus fréquents méritent une description succincte.
Le vertige de position paroxystique bénin (VPPB) se
manifeste par un vertige rotatoire de courte durée (5 à 10 secondes)
survenant essentiellement lors du coucher et du lever du lit lors du
passage d’un décubitus latéral à l’autre et, dans la journée, lors de
l’extension cervicale par exemple pour atteindre une armoire surélevée,
fermer les rideaux, pendre le linge… Ce type de vertige résulte de la
libération de petits cristaux calciques (otoconies) dans les liquides
endolymphatiques et de leur migration dans les canaux semi-circulaires
du labyrinthe, le plus souvent dans le canal semi-circulaire postérieur.
Le vertige peut se répéter de multiples fois au cours de la journée en
fonction des circonstances. Il ne se produit pas ou disparait dans
l’immobilité stricte. Il n’y a aucun trouble auditif. Le vertige de
position paroxystique bénin est peut-être la forme la plus fréquente
de syndrome vertigineux.
La neuronite ou névrite vestibulaire se
manifeste par un grand vertige rotatoire d‘apparition subite
et accompagné de nausées et vomissements. Aucun symptôme auditif ne lui
est associé. Le vertige reste permanent même dans l’immobilité, et va
régresser progressivement au fil de plusieurs jours. Le patient ne peut
reprendre une activité plus ou moins normale qu’après 2 à 3 semaines au
minimum. L’épisode reste unique dans la grande majorité des cas. On
considère qu’une infection virale, peut-être de type
herpétique, affectant sélectivement le nerf vestibulaire serait
la responsable du tableau.
Le vertige migraineux
est beaucoup moins typique. Il peut se présenter comme un vertige
rotatoire spontané, comme un vertige de position ou encore par une
intolérance aux mouvements de la tête comparable à celle éprouvée dans
le mal des transports. Ces différents types de malaise peuvent se
présenter isolément. Simultanément ou encore à la suite l’un
de l’autre. La durée d’un accès peut varier entre quelques secondes
jusqu’à environ 2 semaines. L’association du vertige et de la céphalée
migraineuse est excessivement variable d’un sujet à l’autre. Seule
une minorité de patients souffre des deux à la fois. D’autres ne les
ont jamais éprouvés simultanément mais les antécédents personnels ou
familiaux de migraine typique sont régulièrement présents. Les facteurs
déclenchants du malaise sont volontiers communs avec ceux de la migraine
typique : certains aliments, le manque de sommeil, des conditions de
stress, le cycle hormonal féminin…
Lorsqu’il existe des symptômes auditifs, c’est-à-dire dans 10 à 40 %
des cas, ceux-ci ne sont pas exclusivement unilatéraux. Ils sont
également généralement moins marqués et ne progressent pas au fil du
temps comme dans la maladie de Menière. Une intolérance au bruit et à la
lumière (phonophobie et photophobie) pendant la crise est volontiers
rapportée.
Diagnostic
Le diagnostic de la maladie de Menière est essentiellement posé
sur base d’une anamnèse complète et minutieuse : quels sont exactement
les symptômes principaux et associés, y a-t-il des circonstances de
déclenchement, existe-t-il des signes annonciateurs de la crise, quelle
est la durée des crises, leur fréquence et leur évolution au fil des
mois, quels sont les symptômes persistant entre 2 crises ? Les examens
complémentaires permettent de juger du caractère plus ou moins plausible
du diagnostic. Les résultats de certains peuvent par contre exclure le
diagnostic de maladie de Menière.
L’audiométrie tonale
Elle permet la mesure du déficit auditif sur les différentes fréquences du spectre auditif. En début d’évolution, la maladie de Menière affecte le plus souvent les fréquences graves, rarement exclusivement les fréquences aiguës. En cours d’évolution, la surdité s’accentue et atteint toute la gamme des fréquences. La perte auditive est de type perception (oreille
interne) et s’accompagne volontiers de distorsions (recrutement). Des fluctuations de cette perte au fil du temps sont très évocatrices de la maladie de Menière. La cophose (surdité totale) reste exceptionnelle.
L’audiométrie vocale
Elle permet d’objectiver les conséquences des distorsions de la perception auditive. L’étude des potentiels auditifs évoqués précoces (BERA) est pratiquée afin de confirmer la localisation sensorielle périphérique du déficit auditif à l’exclusion d’une localisation neurale susceptible d’évoquer la présence d’une tumeur développée sur le nerf auditif, tel un neurinome. Le bilan vestibulaire évalue la fonction de l’appareil labyrinthique. Il comporte l’étude de la précision des mouvements oculaires, la recherche de déséquilibre au repos et à la marche, de nystagmus (mouvement rythmé des yeux) présent au repos ou dans certaines positions. Des épreuves de rotation pendulaire et des épreuves d’irrigation calorique des conduits auditifs externes permettent d’évaluer la fonction des canaux semi-circulaires de l’oreille interne. Dans la maladie de Menière, en dehors d’une crise récente, un déficit labyrinthique ipsilatéral au trouble auditif n’est observé que dans approximativement 50 % des cas. Un déficit complet n’est observé que dans une minorité de cas et son observation en début d’évolution de l’affection doit remettre en question le diagnostic de la maladie de Menière.
L’imagerie médicale
L’imagerie médicale (CT Scan des rochers et résonance magnétique nucléaire centrée sur la fosse postérieure) n’apporte pas d’argument typique propre à la maladie de Menière. Il est cependant indispensable de la pratiquer systématiquement avant de retenir un diagnostic de maladie de Menière. Le but est d’exclure un certain nombre de pathologies dont la symptomatologie peut prêter à confusion tel que principalement le neurinome de l’acoustique, mais aussi d’autres tumeurs de la fosse postérieure, un conflit vasculo nerveux dans l’angle 16 ponto-cérébelleux, une slérose en plaque, une malformation congénitale de la charnière cranio-vertébrale, etc.
Des examens complémentaires
L’histoire précise de l’affection et l’ensemble des examens complémentaires doivent également exclure un certain nombre d’autres affections évocatrices de la maladie de Menière mais qui nécessitent une approche thérapeutique distincte et spécifique, notamment le vertige migraineux, une affection de nature infectieuse ou auto-immune, un trouble circulatoire. Il n’existe pas de signe, d’épreuve clinique ou d’analyse de laboratoire susceptibles de constituer le témoin spécifique de la maladie de Menière. C’est l’ensemble du tableau clinique, son évolution dans le temps et l’exclusion des autres pathologies possibles qui constituent un faisceau d’arguments décisionnels. À condition qu’aucune autre étiologie ne soit mise en évidence, on considère le diagnostic de maladie de Menière comme possible lors de la survenue d’épisodes vertigineux paroxystiques sans surdité ou d’une surdité de perception fluctuante ou stable avec état ébrieux. Le diagnostic sera considéré comme probable lors de la survenue d’un épisode de vertige rotatoire vrai associé à des acouphènes ou une plénitude d’oreille et à une surdité de perception documentée par un audiogramme. Deux épisodes de crise de vertige rotatoire paroxystique spontané d’une
durée égale ou supérieure à 20 minutes survenus dans ce même contexte permettent de retenir le diagnostic de maladie de Menière comme certain.
Physiopathologie
De façon quasi unanime, l’hydrops endolymphatique est considéré à l’origine de la symptomatologie de la maladie de Menière.
Elle est presque systématiquement observée en cas d’analyse
anatomopathologique pratiquée chez des patients atteints de la maladie
et décédés le plus souvent plusieurs années plus tard pour des causes
diverses. La cause de cet hydrops et le mécanisme par lequel ce dernier
entraine la crise de vertiges et la dysfonction des organes sensoriels
de l’oreille interne restent cependant obscurs. L’hydrops peut résulter
de l’accroissement de production ou du manque de résorption de
l’endolymphe. Le canal et le sac endolymphatique constituent sans doute
la voie principale de résorption de l’endolymphe. Une obstruction de ces
structures pourrait ainsi constituer un des mécanismes de production de
l’hydrops. Le volume et la composition du liquide endolymphatique sont
par ailleurs assurés par des mécanismes de transport actif d’ions
(pompes à ions) au travers de la membrane limitant l’espace
endolymphatique. Un dérèglement de ces pompes à ions pourrait aussi être
à l’origine de l’hydrops. Enfin, de nombreuses observations suggèrent
un mécanisme infectieux viral. Un ganglion accessoire du nerf facial
situé dans le fond du conduit auditif interne pourrait constituer un
réservoir à partir duquel des virus neurotropes latents (herpès simplex
par exemple) sont libérés et entraînent un épisode de labyrinthite
virale responsable de la crise aiguë. Dans cette hypothèse, l’hydrops
endolymphatique ne serait qu’un épiphénomène résultant de la répétition
d'épisodes infectieux viraux de l’oreille interne. Plusieurs hypothèses
sont également proposées pour expliquer le déclenchement subit de la
crise vertigineuse et l’installation progressive des symptômes plus
durables de l’affection. Pour la principale, sous l’effet de l’hydrops,
la rupture de la membrane endolymphatique pourrait libérer, dans la
périlymphe, de l’endolymphe riche en potassium. L’intoxication du
compartiment périlymphatique entrainerait le blocage des terminaisons
nerveuses au niveau des organes neurosensoriels de l’audition et de
l’appareil vestibulaire. La cicatrisation rapide de la brèche pourrait
ensuite restaurer le niveau correct des concentrations ioniques de part
et d’autre de la membrane. La séquence de ces mécanismes (rupture,
intoxication potassique, cicatrisation) pourrait rendre compte du
déroulement de la crise typique : sensation de pression, acouphène,
diminution de l’audition et grand vertige, récupération voire
disparition des symptômes après quelques 20 minutes ou quelques heures.
Des déformations mécaniques des cellules sensorielles de l’oreille
interne, de leur irrigation sanguine avec ses conséquences sur le
fonctionnement des pompes ioniques constituent encore une autre
hypothèse.
L’écoute patiente et empathique du patient constitue la base d’une relation de confiance entre le patient et son médecin.
Traitement
Dans l’ignorance du mécanisme physiopathologique initial de la
maladie de Menière, et ils peuvent être multiples, nous ne disposons pas
d’un traitement unique et efficace dans tous les cas. Il n’en demeure
pas moins que le contrôle de la symptomatologie est régulièrement obtenu
par des moyens psychologiques, médicamenteux et chirurgicaux. Il est
impératif de rompre le cercle vicieux entretenu par l’appréhension
permanente d’une crise imminente et de ses conséquences immédiates,
appréhension elle-même susceptible de déclencher une crise réelle.
L’écoute patiente et empathique du patient, l’explication de la nature
exacte de l’affection, de ce qu’elle n’est pas, de son évolution
habituelle avec ses phases de rémission naturelle parfois prolongée
voire définitive, des différentes possibilités de traitements médicaux
éventuellement chirurgicaux si nécessaire, constituent la base d’une
relation de confiance entre le patient et son médecin. Cette relation
est essentielle à la compliance du patient vis-à-vis de la prise en
charge. Les craintes injustifiées de la pérennité des crises
vertigineuses ou de l’éventualité d’une surdité complète doivent être
rencontrées et éclaircies. Des situations d’anxiété majeure ou de
dépression réactionnelle justifient un avis et un éventuel soutien de
nature psychiatrique. La place du traitement médicamenteux dans la prise
en charge de la maladie de Menière est difficile à déterminer vu
l’imprévisibilité des crises, la variabilité des réponses de chaque
patient et l’effet placebo. Il
est régulièrement souligné que la manière de présenter un traitement au
patient peut-être aussi importante que la nature même de ce traitement !
Le symptôme le plus important à maitriser est la crise aiguë de
vertiges avec son cortège de symptômes neurovégétatifs. Le succès de ce
contrôle peut rompre le cercle vicieux propre à l’affection et conduire à
une rémission prolongée voire parfois définitive. Cette crise aiguë
peut être atténuée, écourtée, voire avortée par l’utilisation de
substances sédatives de l’appareil vestibulaire et du système
neurovégétatif.
Traitement médicamenteux
La prométhazine (antihistaminique) possède sans doute l’action à la
fois anti-vertigineuse et anti-émétique la plus puissante. Ses effets
secondaires que sont la somnolence, la sècheresse de bouche,
l’hypotension orthostatique peuvent être contrôlés par l’addition
d’amphétamine. Cette association découverte il y a plus de 40 ans dans
le cadre de l’exploration spatiale fait encore actuellement partie de
l’équipement des astronautes. Le patient exposé aux crises de la maladie
de Menière est encouragé à porter en permanence sur lui une ou deux
doses de cette association à prendre dès les premiers symptômes
annonciateurs d’une crise imminente. Son utilisation doit rester
ponctuelle, « en cas d’urgence». Lorsque
le contrôle de la symptomatologie aiguë peut être constaté par le
patient, la réassurance ainsi obtenue conduit à réduire le risque de
déclenchement d’une nouvelle crise et contribue ainsi à la rupture du
cercle vicieux déjà décrit. En phase aiguë, d’autres sédatifs
vestibulaires peuvent être utilisés, essentiellement d ‘autres
antihistaminiques tels que le Dimenhydrinate (Paranausine®), la
diphenhydramine, la méclozine. Peuvent y être associés des
anti-émétiques comme la scopolamine, le dompéridone (Motilium) ou le
métoclopramide (Primperan). Par ailleurs, de nombreux schémas
thérapeutiques ont été proposés avec visée prophylactique, comme «
traitement de fond ». La bétahistine proposée dans de nombreux pays et
seul médicament enregistré en Belgique dans le traitement de la maladie
de Menière peut réduire la fréquence et la sévérité des crises. La
bétahistine possède l’avantage de ne pas interférer avec les mécanismes
de compensation vestibulaire centrale mis en oeuvre dans le décours
d’une crise et de l’affection. Elle est bien tolérée, les céphalées et
intolérances gastriques étant les effets indésirables les plus
fréquents. Des médicaments tels que la Cinnarizine (Stugeron®), la
Flunarizine (Sibelium®) et le Piracétam (Nootropil®), proposés dans
d‘autres formes de vertiges que la maladie de Menière, sont également
parfois utilisés dans cette dernière. Leur bénéfice incertain est à
mettre en balance avec les effets indésirables potentiels comme par
exemple l’apparition d’une dépression ou de parkinsonisme avec la
cinnarizine et la flunarizine, ou d’une dépression avec le piracétam.
Régime alimentaire hyposodé
D’autres otologistes recommandent un régime hyposodé, isolé ou en
combinaison avec un diurétique tel que l’Acétazolamide (Diamox®). Ce
type de traitement pourrait réduire le volume et la pression des
liquides dans l’oreille interne. Un régime hyposodé implique une
transformation des habitudes de vie avec élimination du sel dans la
préparation des repas. La compliance de ce régime est ardue et les
preuves d’efficacité sont limitées. En cas d’échec de ces traitements,
échecs constatés après un minimum de deux mois, l’administration de
corticoïdes pendant 2 à 3 semaines peut stabiliser l’évolution. La
prescription d’un tranquillisant. Voire d’un anti-dépresseur, permet de
diminuer le stress occasionné. Les effets secondaires, l’assoupissement
et dépendance, peuvent être importants. Le médecin et le patient doivent
donc évaluer ensemble les avantages et inconvénients de ce type de
traitement.
Pose d’un drain de ventilation transtympanique
En cas de réponse toujours insuffisante, un certain nombre de
traitements plus spécialisés peut être proposé. Le plus simple et le
moins invasif consiste à placer dans l’oreille malade un drain de
ventilation transtympanique. Le mécanisme exact par lequel ce simple
drain parvient à contrôler la séquence des crises reste quelque peu
indéterminé. Le drain assure une égalisation stricte des pressions
atmosphériques et de celles appliquées aux fenêtres rondes et ovales.
L’hypothèse est qu’une faible variation de pression sur ces fenêtres
serait parmi les facteurs susceptibles de déclencher la crise aiguë. Il
est en tout cas d’observation non exceptionnelle que certains
patients victimes d’une maladie de Menière constatent le déclenchement
de leur crise à l’occasion d’une variation de la pression atmosphérique
ambiante, en montagne ou en voyage aérien par exemple. Le dispositif Meniette ne semble pas avoir démontré un avantage significatif par rapport à la simple mise en place du drain.
Injection transtympanique
La présence d’un drain
transtympanique peut aussi être l’occasion de l’administration dans
l’oreille moyenne de corticoïdes, d’agents anti-viraux ou
d’aminoglycosides (Gentamycine). L’administration de ces mêmes
substances peut par ailleurs être également réalisée par simple
injection transtympanique. Les recherches
récentes concernant l’utilisation d’un corticoïde ou d‘un agent anti-viral n’ont pas démontré leur avantage par rapport à des groupes contrôles. La Gentamycine pénètre dans l’oreille interne par la voie de la fenêtre ronde. Le but de cette administration est d ‘entrainer une dégénérescence toxique de l’appareil sensoriel labyrinthique. Le dosage et le rythme de cette administration sont adaptés afin de limiter l’effet ototoxique au labyrinthe à l’exclusion de l’appareil auditif, ce qui hélas ne peut être totalement garanti.
récentes concernant l’utilisation d’un corticoïde ou d‘un agent anti-viral n’ont pas démontré leur avantage par rapport à des groupes contrôles. La Gentamycine pénètre dans l’oreille interne par la voie de la fenêtre ronde. Le but de cette administration est d ‘entrainer une dégénérescence toxique de l’appareil sensoriel labyrinthique. Le dosage et le rythme de cette administration sont adaptés afin de limiter l’effet ototoxique au labyrinthe à l’exclusion de l’appareil auditif, ce qui hélas ne peut être totalement garanti.
Traitement chirurgical
Lorsque l’application successive de ces différentes modalités de
traitement a échoué et que les crises vertigineuses se répètent au point
d’affecter grandement la vie familiale et professionnelle, des
thérapies plus invasives peuvent être appliquées. La chirurgie du sac
endolymphatique a pour but de réduire l’excès de pression du liquide
endolymphatique. Cette intervention qui ne détruit pas les structures
sensorielles de l’oreille interne est l’objet d’un certain scepticisme
depuis qu’une expérimentation n’a montré aucun bénéfice par rapport à un
simulacre de l’intervention ! En dernier recours, la section du nerf
vestibulaire (neurotomie vestibulaire) par une approche chirurgicale
postérieure au labyrinthe qui préserve en principe l’audition permet de
contrôler plus de 90 % des patients. Lorsque l’audition est déjà perdue,
la résection totale du labyrinthe (Iabyrinthectomie) constitue un geste
chirurgical plus léger. Le risque d‘atteinte du nerf facial moteur pour
l’hémiface correspondante, est en principe très limité selon
l’expérience du chirurgien. Les suites opératoires immédiates sont
marquées par un vertige et déséquilibre semblables à ceux observés dans
la neuronite vestibulaire décrite précédemment. Le délai de récupération
varie généralement de 1 à 3 semaines. Des exercices de revalidation
éventuellement dirigés par un kinésithérapeute peuvent écourter ce
délai. Le patient doit être instruit de ce que ces interventions vont le
libérer des crises aiguës et récurrentes de vertige au prix d’une
éventuelle certaine insécurité d’équilibre plus prolongée.
Médecines alternatives
Étant donné que les traitements conventionnels ne sont pas toujours
satisfaisants, de nombreux patients se tournent vers les médecines
parallèles, comme par exemple l’homéopathie, la médecine traditionnelle
chinoise. Dans le cadre d’une étude à double insu (ni le médecin
prescripteur ni le 26 patient ne sont mis au courant du médicament
administré), étude menée auprès de 105 personnes atteintes d’un vertige
aigu ou chronique de cause variée incluant la maladie de Menière, un
remède homéopathique s’est avéré aussi efficace que la bétahistine. En
médecine traditionnelle chinoise, on traite la maladie de Menière par
l’acupuncture, la pharmacopée chinoise ou l’association des deux. Par
ailleurs, certains thérapeutes recommandent le tai-chi, un art martial
d’origine chinoise pratiqué dans le but d’améliorer l’équilibre. Cet art
mise sur la pratique de mouvements lents et précis en portant
l’attention sur la respiration et la concentration. Cette évocation de
pratiques médicales parallèles n’est pas limitative !
Évolution de la maladie
Mises à part les techniques chirurgicales de neurectomie vestibulaire
ou labyrinthectomie réservées aux patients incontrôlables par les
modalités de traitement non invasives, on constate que 70 à 80 % des
patients atteints de maladie de Menière évoluent favorablement quel que
soit le traitement appliqué !
Conclusion
La maladie de Menière est
une maladie très frustrante pour les patients mais aussi pour les
personnes qui les traitent. Il est important de créer un climat de
confiance et d’échange entre patient et thérapeute, Il est impératif de
ne pas se laisser contrôler par la maladie, de ne pas se laisser
envahir. C’est l’occasion d’adopter un rythme de vie plus sain, de
réorganiser sa vie dans le but d’éprouver moins de stress au quotidien,
d’adopter un régime alimentaire équilibré pauvre en sel. Le patient peut
être découragé par les sautes d’humeur de cette maladie, La maladie de
Menière peut rester tranquille durant des mois puis exploser durant des
semaines avant de se calmer à nouveau, Les médecins ont donc tendance à
être très patients avant de changer de traitement et de considérer la
chirurgie. Confiance et dialogue sont fondamentaux.
(Docteur D, Dorion, Université de Sherbrooke)
(Docteur D, Dorion, Université de Sherbrooke)
T I N N I T U S S I M O - 82 - 4 e T R I M E S T R E 2 0 1 3
Il n'y a toujours pas de commentaire.



